После травматический неврит. Лечение травматического неврита тройничного нерва. Поражение зрительного нерва
Читайте также
После появления ребенка на свет его организм адаптируется к совершенно иным условиям окружающей среды и претерпевает множество изменений. Одним из адаптационных механизмов является физиологическая желтуха новорожденных. Во внутриутробной жизни ребенка в составе его крови содержится намного больше эритроцитов, чем у взрослого человека. Связано это с тем, что кислород он получает путем транспортировки из материнской крови через пуповину, и для достаточного насыщения требуется большое количество гемоглобина, входящего в состав эритроцитов, ведь именно гемоглобин переносит кислород к органам и тканям. После рождения ребенка его организм больше не нуждается в таком большом количестве красных кровяных телец, они разрушаются, высвобождая фетальный гемоглобин, который в свою очередь разрушается и высвобождает билирубин, а большое число свободного билирубина окрашивает слизистые оболочки и кожный покров в желтый цвет. Физиологическая желтуха появляется обычно на 3–4 дни жизни и проходит самостоятельно через 2–3 недели.
Билирубин – токсичное вещество. Организм пытается его вывести, связывая с белком альбумином. Но если билирубина значительно больше, чем альбумина, он воздействует на нервную систему, вызывая «ядерную желтуху». Помимо физиологической желтухи существуют патологические формы: конъюгационная наследственная желтуха, гемолитическая болезнь новорожденных, инфекционно-токсические печеночные желтухи.
Одним из самых эффективных методов снижения токсичности билирубина является светолечение, или фототерапия.
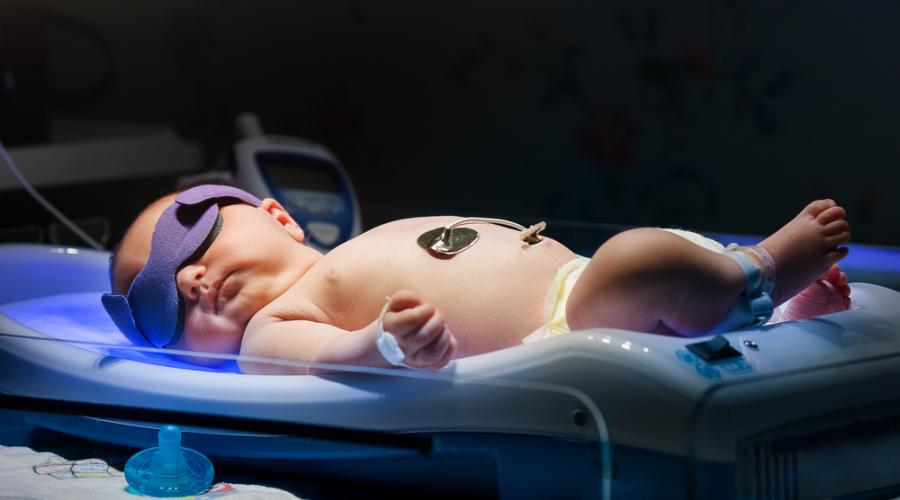
Фототерапия – одна из процедур физиотерапии, основанная на лечебном воздействии ультрафиолетового спектра солнечного света с длинной волны 400–550 нм. Под воздействием световой волны необходимого диапазона билирубин превращается в изомер, который организм новорожденного способен вывести с физиологическими отправлениями, что снижает уровень билирубина в крови и защищает организм от его токсического воздействия.
Техника проведения процедуры

Полностью раздетый ребенок укладывается в кувез, для защиты от ультрафиолета специальными очками закрываются глаза, а светонепроницаемой тканью – половые органы мальчиков. Часто используется плотная, светонепроницаемая марлевая повязка.
На расстоянии около 50 см от ребенка устанавливаются ультрафиолетовые лампы. Причем более эффективным оказалось сочетание четырех ультрафиолетовых ламп с двумя лампами дневного света, но лечебный эффект исходит лишь от ультрафиолетового источника.
Во время процедуры максимальный перерыв может длиться от двух до четырех часов подряд. В случаях выраженного увеличения билирубина светолечение проводится непрерывным курсом.
Курс длится в среднем 96 часов.
Каждый час нахождения ребенка в инкубаторе необходимо менять положение его тела – на спинке, на животе, на боку, а каждые 2 часа измерять его температуру тела во избежание перегрева.
Нельзя не сказать о необходимости продолжения грудного вскармливания, т. к. материнское молоко способствует ускорению выведения билирубина из крови ребенка. Причем прикладывать к груди ребенка следует как можно чаще. В случае невозможности грудного вскармливания по определенным причинам необходимо пытаться кормить новорожденного молоком матери с помощью ложки или бутылочки.
Стоит знать, что при фотолечении суточный объем необходимой жидкости для ребенка должен превышать физиологическую потребность на 10–20 %.
Необходимо ежедневно (а при угрозе развития энцефалопатии – каждые 6 часов) производить забор крови малыша на биохимический анализ, это единственный метод, служащий критерием эффективности проводимого лечения.
Показания к фототерапии

Показаниями к проведению фототерапии новорожденных являются:
- риск развития гипербилирубинемии у ребенка, выявленный в период беременности;
- морфофункциональная незрелость ребенка;
- наличие обширных кровоизлияний и гематом;
- новорожденные, нуждающиеся в реанимационных мероприятиях;
- выявленный высокий риск развития наследственной формы гемолитической анемии;
- физиологическая желтуха новорожденных;
- гемолитическая болезнь новорожденных при несовместимости по группе крови – как основной метод лечения;
- гемолитическая болезнь новорожденных при резус-конфликте – как дополнительный метод лечения после переливания крови для предупреждения повторного подъема уровня билирубина;
- подготовка к заменному переливанию крови и реабилитация после операции;
- прирост билирубина более 5 мкмоль/л в час для доношенных детей и более 4 мкмоль/л в час для недоношенных детей.
Показания для новорожденных первой недели жизни в зависимости от веса и уровня билирубина (*):
- масса тела менее 1,5 кг, уровень билирубина от 85 до 140 мкмоль/л;
- масса тела до 2 кг, уровень билирубина от 140 до 200 мкмоль/л;
- масса тела до 2,5 кг, уровень билирубина от 190 до 240 мкмоль/л;
- масса тела более 2,5 кг, уровень билирубина – 255–295 мкмоль/л.
Кроме перечисленных показаний стоит оценивать риски развития билирубиновой энцефалопатии:
- оценка по шкале Апгар на 5-й минуте – 4 балла;
- развитие анемии;
- ухудшение общего состояния ребенка на фоне гипербилирубинемии;
- концентрация альбумина в плазме не более 25 г/л;
- парциальное давление кислорода менее 40 мм рт. ст., кислотность артериальной крови менее 7,15 более 1 часа;
- ректальная температура не выше 35 C.
Критерии прекращения фототерапии
 Длительность фототерапии определяет врач, учитывая при этом уровень билирубина в крови у ребенка.
Длительность фототерапии определяет врач, учитывая при этом уровень билирубина в крови у ребенка. Если уровень общего билирубина в крови снижается, а свободного - не повышается, терапия считается оконченной.
Побочные эффекты
При проведении процедуры фотолечения возможно появление следующих побочных реакций, не сказывающихся на общем состоянии ребенка:
- сухость и шелушение кожного покрова;
- сонливость;
- учащение стула;
- появление аллергической сыпи;
- окрашивание кожи в бронзовый цвет.
Эти изменения не требуют медикаментозного лечения и бесследно проходят через несколько дней после прекращения светолечения.
Противопоказания к светолечению
Фототерапия противопоказана, если у новорожденного выявлены следующие нарушения:
- высокий уровень связанного билирубина;
- нарушение функции печени;
- обтурационная желтуха.
Гемолитическая болезнь у новорожденных детей (ГБН) — это патология, которая возникает во время внутриутробного развития или же на протяжении первых часов после рождения. Причиной данной патологии становится несовместимость крови плода и его матери, когда у женщины начинают вырабатываться антитела на эритроциты ребенка (иммунологический конфликт). Развитие болезни происходит из-за того, что антитела из женского организма попадают в организм ребенка. Таким образом происходит активное разрушение эритроцитов малыша.. кроме того ГБН стоит чуть ли не первой с списке причин, которые вызывают ядерную желтуху у крохи и анемию.
Стоит отметить, что в последние годы значительно участились случаи проявления гемолитической болезни — примерно один случай на 250-300 родов. Как правило, данная патология возникает из-за резус конфликта женщины и ребенка. Если же говорить о несовместимости по группе крови, то таких случаев в несколько раз меньше. Несовместимость же другим эритроцитарным антигенам вообще считается редкостью, ведь такие случаи единичные.
Если гемолитическая болезнь развивается по резус-фактору, то она протекает в 3-6% случаев довольно легко, но в то же время ее очень трудно диагностировать. Известны случаи, когда гемолитическая болезнь данного типа была обнаружена у новорожденного уже в запущенной стадии, когда лечение не приносит ощутимого результата.
Когда у новорожденного начинает развиваться гемолиз или разрушение эритроцитов, то очень быстро в его крови повышается уровень билирубина и провоцирует развитие анемии. Когда уровень билирубина слишком высокий и превышает критический показатель, то он начинает выделять токсины, которые влияют на головной мозг и многие другие органы ребенка. Кроме того начинает очень быстро прогрессировать анемия и организм для того, чтобы компенсировать недостаток кислорода начинает делать все возможное. Таким образом начинает увеличиваться в размерах печень, а за ней и селезенка.
Клинические формы гемолитической анемии у новорожденного ребенка
На сегодняшний день врачи выделяют следующие клинические формы гемолитической анемии:- Отечная форма ГБН. Данная форма является самой тяжелой и начинает развиваться она еще внутриутробно. Как результат уничтожения эритроцитов у ребенка развивается тяжелая форма анемии, нарушается обмен веществ, отекают ткани и снижается уровень белка. Если ГБН начала развиваться на раннем сроке беременности, то все может закончиться выкидышем. Если же ребенок все таки выживет, то родится он очень бледный, с ярко выраженными отеками.
- Желтушная форма ГБН. Такую форму можно встретить чаще всего. Основные симптомы — это ранее развитие желтухи, анемии и значительное увеличение печени и селезенки. Желтуха может появиться сразу же после рождения или примерно через 1-2 суток, что не свойственно для физиологической желтухи. Чем раньше она появилась, тем более тяжело будет протекать ГБН. Признаками заболевания становится зеленоватый цвет кожи, темная моча и бесцветный кал.
- Анемическая форма ГБН. Такая форма есть наиболее щадящей и легкой. Проявляется она на протяжении семи дней после рождения ребенка. Не всегда можно сразу отметить появление бледности кожи, а поэтому ГБН могут диагностировать на 2-3 неделю жизни малыша. Внешне ребенок остается прежним, но начинает увеличиваться в размерах печень и селезенка. Уровень билирубина будет повышенным, но немного. Такую форму заболевания можно легко вылечить без вредных последствий для здоровья малыша.
Диагностика и лечение гемолитической болезни новорожденных
На сегодняшний день медицина более развитая и можно заранее диагностировать наличие гемолитической болезни, а также начать ее вовремя лечить. Ведь именно своевременное обнаружение и лечение есть залогом быстрого выздоровления ребенка. Стоит отметить, что сегодня есть два типа диагностики ГБН: антенатальная и постнатальная диагностика.Антенатальная диагностика проводится еще на протяжении беременности у женщин, которые входят в группу риска. Если у женщины отрицательный резус, то на протяжении беременности она должна пройти три раза определение наличии антител в крови. Очень важно учитывать результаты в динамике, ведь они могут показать высокий риск заболевания ребенка. Для того, чтобы окончательно убедится в диагнозе нужно исследовать околоплодные воды на наличие уровня билирубина, железа, глюкозы и белка. Кроме того подозрения могут вызвать изменения в развитии плода, которые можно обнаружить путем УЗИ.
Постнатальная диагностика проводится после рождения ребенка и полностью заключается в изучении клинических симптомов заболевания у ребенка. При этом нужно изучать совершенно все данные, при чем как в комплексе, так и в динамике.
Как лечить гемолитическую болезнь у новорожденного ребенка
Если у ребенка была обнаружена тяжелая форма гемолитической болезни, то тогда врачи прибегают к крайним мерам лечения: заменное переливание крови, гемосорбция или же плазмофорез. Благодаря переливанию крови из организма можно вывести излишек билирубина, а также пополнить запасы эритроцитов и гемоглобина. На сегодняшний день врачи уже перестали переливать цельную кровь, а для переливания используют эритроцитарную массу и свежезамороженную плазму.Показания к переливанию крови, если ребенок недоношенный
- Уровень непрямого билирубина превышает критический показатель;
- уровень билирубина увеличивается каждый час примерно на 6-10 мкмоль/л;
- наблюдается тяжелая форма анемии.
Кроме того для лечения гемолитической болезни могут использовать витамины В2, В6, С, активированный уголь, преднизалон, кокарбоксилазу или фенобарбитал. Стоит отметить, что раньше считали, что если ребенок более гемолитической болезнью, то его нельзя прикладывать к груди. Сегодня же доказано, что антитела, которые есть в молоке у женщины не попадают в кровь ребенка и полностью разрушаются под воздействием соляной кислоты желудка малыша. Поэтому не надо ничего бояться и прикладывайте ребенка как можно чаще к груди. Это поможет ему быстрее окрепнуть и начать самостоятельно бороться с заболеванием.
Профилактика гемолитической болезни у новорожденного ребенка
Прежде всего о профилактике нужно побеспокоиться тем женщинам, которые имеют отрицательный резус. В качестве профилактики используют введение антирезуса на протяжении первых суток после рождения здорового ребенка или же после абортов и выкидышей. Таким образом блокируется выработка антител организмом матери. Также стоит вспомнить и о такой специфической профилактике, как предупреждение абортов или же гемотрансфузия только крови одной группы и резуса.Сегодня очень редко встречается эта болезнь, ее можно предупредить с помощью регулярного проведения анализа крови беременной женщины. При необходимости ребенку сделают переливание крови до или после рождения.
Гемолитическая болезнь новорожденных (ГБН) - заболевание, в основе которого лежит разрушение эритроцитов вследствие иммунологического конфликта крови матери и плода. Заболевание развивается при несовместимости крови матери и плода по Rh-фактору или группам крови. Если женщина Rh-отрицательная, то есть эритроциты ее крови не содержат Rh-антигена, а плод Rh-положительный, то есть его эритроциты имеют антиген, то может развиться конфликт. Или если мать имеет 0(1) группу крови (и ее эритроциты не имеют антигенов), а у плода А(П) или В(Ш) группа крови, то есть эритроциты плода имеют антиген А или В - в этом случае может развиться конфликт по групповой несовместимости.
Для рождения ребенка с ГБН необходима предшествующая сенсибилизация женщины во время предыдущих беременностей, при абортах, при переливании крови Rh-положительной. Для развития конфликтной ситуации не у всех Rh-отрицательных женщин, или имеющих 0(1) группу крови возникает конфликт, так как важное значение для его развития имеет состояние плаценты. Если плацента здорова и выполняет барьерную функцию, то она не проницаема для антител, то есть из организма матери они не проникают к плоду. Нарушение проницаемости плаценты может быть при гестозах беременности и заболеваниях матери, когда уже при первой беременности возможно развитие конфликта, то есть ГБН.
Проблема несовместимости крови . Гемолитическая болезнь возникает чаще всего при несовместимости резус-фактора. Когда материнская кровь имеет отрицательный резус, а кровь ребенка - положительный, то у матери вырабатываются антитела, которые разрушают эритроциты будущего ребенка. Однако антитела других групп крови тоже могут быть причастны к этой болезни.
Без лечения ребенок рождается с избытком свободного билирубина (токсический продукт распада эритроцитов), который проявляется в виде желтухи и может вызвать необратимое поражение мозга.
Причины гемолитической болезни новорожденных
Причиной болезни также может стать несовпадение по групповой совместимости: например мать имеет первую группу крови, а у плода - другая группа.
К сожалению, гемолитическая болезнь, вызванная разными резусами, встречается у 99% женщин с отрицательным резусом крови.
Когда через плаценту от плода в кровь матери попадают резус-антигены, то в материнской крови начинают вырабатываться резус-антитела, которые могут разрушить или повредить только формирующиеся органы кроветворения: печень, селезенку, костный мозг.
Происходит это примерно на третьем месяце беременности, когда в крови плода устанавливается его личный резус-фактор.
Увеличивают вероятность и тяжесть течения заболевания: прошлое переливание матери несовместимой крови, предыдущие роды или беременность, закончившаяся абортом.
Патогенез . Rh - АГ, антигены А или В эритроцитов плода попадают через плаценту в кровь матери, вызывают образование антител (AT) к ним. Антитела проникают через плацентарный барьер и фиксируются на эритроцитах плода, происходит образование антиген-антитело на мембранах эритроцитов, что вызывает разрушение эритроцитов, высвобождается гемоглобин, который распадается на гем и глобин. Глобин превращается в непрямой билирубин или свободный билирубин, который в печени превращается в прямой (связанный билирубин) и выводится в кишечник с желчью. При высоком уровне распада эритроцитов гемоглобин не успевает в печени переходить в прямой билирубин, накапливается в крови и приводит к развитию желтухи. Непрямой билирубин жирорастворим, поэтому накапливается в жировых клетках подкожно-жировой клетчатки клетках нервной ткани, проявляет нейротоксические свойства, вызывает билирубиновую энцефалопатию. Кроме того, он повреждает другие органы: печень, сердце, легкие.
Клинические формы и симптомы гемолитической болезни новорожденных
Различают 3 формы заболевания: отечную (2%), желтушную (88%), анемическую (10%). Клиническая форма зависит от степени и состояния сенсибилизации матери, то есть количества вырабатываемых антител.
Анемическая форма - самая легкая форма. Отмечается бледность кожных покровов, небольшое увеличение печени и селезенки. Дети вялые, плохо сосут грудь, в крови снижено количество гемоглобина и эритроцитов с увеличением незрелых форм эритроцитов - ретикулоцитов, эритро- и нормобластов. Уровень непрямого билирубина увеличен незначительно.
Желтушная форма встречается наиболее часто. Основной симптом - желтуха, которая есть уже при рождении ребенка или появляется в течение первых, вторых суток в отличие от физиологической желтухи, появляющейся на третьи сутки. Отмечается увеличение печени, селезенки, в крови анемия, снижение гемоглобина, эритроцитов, повышение ретикулоцитов, бластных форм эритроцитов, то есть незрелых форм. Нарастание количества непрямого билирубина приводит к развитию симптомов билирубиновой интоксикации: вялость, сонливость, угнетение физиологических рефлексов, снижение мышечного тонуса. Новорожденный появляется в срок, с нормальным цветом кожи и массой тела, но на 2-е сутки появляется желтуха. Ребенок плохо сосет грудь, вялый, рефлексы проявляются заторможенно.
Если уровень билирубина достигает критических цифр 340 мкмоль/л у доношенных и 200 мкмоль/л у недоношенных, то могут появиться симптомы билирубиновой энцефалопатии: ригидность затылочных мышц, напряжение большого родничка, пронзительный крик, симптом «заходящего солнца», могут быть высокая температура центрального характера, расстройства дыхания и сердечной деятельности. Моча темно-желтая, цвет стула не меняется.
Отечная форма самая тяжелая. Плод погибает внутриутробно или рождается недоношенным. Дети не жизнеспособны. Отмечаются выраженные отеки всех тканей, бледность кожных покровов и слизистых, скопление жидкости во всех полостях - брюшной, грудной. Печень и селезенка значительно увеличены. В анализе крови значительно уменьшено количество гемоглобина и эритроцитов. Плацента увеличена, отечна. Новорожденный появляется с общим отеком.
Если у роженицы Rh-отрицательная кровь или 0(1) группа крови, даже если ребенок родился без видимых проявлений заболевания (ГБН), у всех берут кровь из пуповины сразу после ее перерезания на уровень непрямого билирубина и гемоглобина. У ребенка осуществляют затем контроль почасового прироста билирубина, то есть каждый час берут кровь для определения уровня билирубина. При быстром нарастании уровня непрямого билирубина решается вопрос о заменном переливании крови, не ожидая появления симптомов ГБН.
Окончательный диагноз ставится по данным истории беременности, анализа крови (группа и резус), определения уровня бирубилина и некоторых других лабораторных исследованиях.
Наблюдение беременности при гемолитической болезни новорожденных
Обычно женщине, у которой уже родился ребенок с резус-конфликтом, необходимо принять профилактические меры с целью остановить выработку антител против положительного резуса (уколы гамма-глобулина, например). Но если, несмотря на все предосторожности, антитела все же появились в крови беременной женщины, проводится анализ крови, чтобы определить и оценить риск возможных осложнений в зависимости от срока беременности.
За развитием плода следят с помощью УЗИ, чтобы как можно быстрее обнаружить любую аномалию, в которую может вылиться анемия: кровоизлияние вокруг сердца, общий отек... В некоторых случаях делают амниоцентез, чтобы уточнить риск и измерить уровень билирубина в околоплодных водах, взятых на анализ.
Переливание в утробе или после рождения
В случае внутриутробного переливания используют кровь с отрицательным резусом (чтобы избежать разрушения новых эритроцитов антителами, содержащимися в крови матери). Введение производится через пуповину под контролем УЗИ и может повторяться много раз до родов.
Лечение гемолитической болезни новорожденных
Лечение в первую очередь направлено на как можно более оперативное удаление токсических продуктов распада из организма новорожденного. Если бирубилин нарастает слишком быстро, решают вопрос о переливании крови.
Лечебные мероприятия направлены на снижение уровня билирубина, выведение антител из организма ребенка и ликвидацию анемии.
Консервативное лечение: инфузия растворов глюкозы 10%-ной, гемодеза, альбумина; препараты, способствующие переводу НБ в ПБ - фенобарбитал; препараты, препятствующие обратному всасыванию билирубина из кишечника - карболен, холестирамин; фототерапия - облучение ребенка синим светом, так как под действием света идет распад НБ в коже и подкожной клетчатке, тем самым снижается его уровень в организме ребенка. Обычно проводят эту процедуру в кувезах, над которыми устанавливают специальный осветитель синего цвета, ребенку надевают «светозащитные очки. Можно использовать и обычный солнечный свет, для чего раскрытого ребенка располагают на яркий солнечный свет (около окна).
Оперативное лечение - заменное переливание крови (ЗПК) при быстром темпе прироста билирубина или при его высокой концентрации, не дожидаясь осложнений. Для ЗПК используют при Rh - конфликте «Rh-отрицательную одногруппную кровь, при АВО-несовместимости одногруппную из расчета 150 мл/кг. За время операции заменяется 70% крови больного. Операция проводится через пупочный катетер: поочередно делают забор крови 20 мл и вводят такое же количество свежеприготовленной донорской крови. Перед операцией медсестра готовит оснащение, промывает желудок, делает очистительную клизму и пеленает ребенка в стерильное белье, оставляя открытым живот. Ребенка укладывают на грелки или в кувез и следят за температурой и деятельностью жизненно важных органов. После операции ЗПК необходимо интенсивное наблюдение. Кроме ЗПК можно использовать гемосорбцию или плазмоферез (удаление билирубина из крови или плазмы, пропуская их через сорбент).
Первые 5 дней ребенка кормят донорским молоком. Ребенка прикладывают к груди после снижения содержания билирубина в крови и уменьшения желтухи.
Профилактика гемолитической болезни новорожденных
Строгий учет - Rh-принадлежности крови донора и реципиента при переливании крови, предупреждения нежелательной беременности, так как во время абортов идет высокая сенсибилизация женщин, поэтому Rh-отрица-тельным женщинам не рекомендуется прерывать первые беременности.
Специфический метод профилактики - введение женщине с Rh-отрицательной кровью иммуноглобулина анти-Д, тормозящего образование антител. Иммуноглобулин вводят после рождения здорового Rh-положительного ребенка, а также после прерывания беременности.
При нарастании титра антител у беременных проводят детоксикацию, гормональную, антигиста-минную терапию. Производится подсадка кожного лоскута от мужа с целью фиксации антител на трансплантанте.
Прогноз при ГБН зависит от степени тяжести заболевания, наивысшего уровня билирубина, была ли билирубиновая энцефалопатия, насколько выраженная. После среднетяжелой и тяжелой били-рубиновой энцефалопатии могут остаться параличи, слепота, глухота, отставание в умственном развитии. После легких энцефалопатии могут отмечаться неадекватные реакции на профилактические прививки, отставание в психомоторном развитии, психовегетативные нарушения.
Catad_tema Патология новорожденных - статьи
Гемолитическая болезнь плода и новорожденного (ГБН). Клинические рекомендации.
Гемолитическая болезнь плода и новорожденного (ГБН)
МКБ 10: P55
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
ID: КР323
Профессиональные ассоциации:
- Российская ассоциация специалистов перинатальной медицины
Утверждены
Российской Ассоциацией специалистов перинатальной медицины 2016 г.
Согласованы
Научным советом Министерства Здравоохранения Российской Федерации__ __________201_ г.
новорожденный
фототерапия
операция заменное переливание крови
ядерная желтуха
водянка плода
резус – изоиммунизация плода и новорожденного
АВО - изоиммунизация плода и новорожденного
Список сокращений
АГ? антиген
АД? артериальное давление
АЛТ? аланинаминотрансфераза
АСТ? аспартатаминотрансфераза
АТ? антитело
БЭ? билирубиновая энцефалопатия
ГБН? гемолитическая болезнь новорожденных
ГГТ? гамма-глютамилтранспептидаза
ДВС? диссеминированное внутрисосудистое свертывание крови
КОС? кислотно-щелочное состояние
МКБ? международная классификация болезней -10
ОБ? общий билирубин
ОЗПК? операция заменного переливания крови
ОРИТН? отделение реанимации и интенсивной терапии новорожденных
ОЦК? объем циркулирующей крови
ПИТН - палата реанимации и интенсивной терапии новорожденных
СЗП- свежезамороженная плазма
ФТ? фототерапия
ЧД? частота дыхания
ЧСС? частота сердечных сокращений
ЩФ? щелочная фосфатаза
Hb ? гемоглобин
IgG ? иммуноглобулин G
IgM ? иммуноглобулин M
Термины и определения
– изоиммунная гемолитическая анемия, возникающая в случаях несовместимости крови матери и плода по эритроцитарным антигенам, при этом антигены локализуются на эритроцитах плода, а антитела к ним вырабатываются в организме матери.
1. Краткая информация
1.1 Определение
Гемолитическая болезнь плода и новорожденного (ГБН) – изоиммунная гемолитическая анемия, возникающая в случаях несовместимости крови матери и плода по эритроцитарным антигенам (АГ), при этом АГ локализуются на эритроцитах плода, а антитела (АТ) к ним вырабатываются в организме матери .
1.2 Этиология и патогенез
Возникновение иммунологического конфликта возможно, если на эритроцитах плода присутствуют антигены, отсутствующие на мембранах клеток у матери. Так, иммунологической предпосылкой для развития ГБН является наличие резус-положительного плода у резус-отрицательной беременной. При иммунологическом конфликте вследствие групповой несовместимости у матери в большинстве случаев определяется O (I) группа крови, а у плода A (II) или (реже) B (III). Более редко ГБН развивается из-за несовпадения плода и беременной по другим групповым (Дафф, Келл, Кидд, Льюис, MNSs и т.д.) системам крови.
К попаданию эритроцитов плода в кровоток матери и возникновению иммунологического конфликта в случаях антигенной несовместимости по факторам крови предрасполагает предшествовавшая изосенсибилизация, вследствие абортов, выкидышей, внематочной беременности, родов, при которых иммунная система матери вырабатывает антитела к эритроцитарным антигенам. Если АТ относятся к иммуноглобулинам класса G (к подклассам IgG1, IgG3, IgG4) ? они беспрепятственно проникают через плаценту. С увеличением их концентрации в крови повышается вероятность развития гемолитической болезни плода и новорожденного. Антитела подкласса IgG2 обладают ограниченной способностью трансплацентарного транспорта, антитела класса IgM, к которым относятся в том числе?- и?-агглютинины, не проникают через плаценту.
Реализация ГБН по резус-фактору, как правило, происходит обычно при повторных беременностях, а развитие ГБН в результате конфликта по групповым факторам крови возможно уже при первой беременности. При наличии иммунологических предпосылок для реализации обоих вариантов ГБН чаще развивается по системе АВО. При этом возникновение гемолиза вследствие попадания в кровь ребенка II группы материнских анти-А- антител встречается чаще, чем при попадании в кровь ребенка III группы анти-В-антител. Однако в последнем случае проникновение анти-В-антител приводит к более тяжелому гемолизу, нередко требующему заменного переливания крови . Тяжесть состояния ребенка и риск развития ядерной желтухи при ГБН по АВО-системе менее выражены по сравнению с ГБН по резус-фактору. Это объясняется тем, что групповые антигены А и В экспрессируются многими клетками организма, а не только эритроцитами, что приводит к связыванию значительного количества антител в некроветворных тканях и препятствует их гемолитическому воздействию .
1.3 Эпидемиология
ГБН в России диагностируется приблизительно у 0,6% всех новорожденных.
1.4 Коды по МКБ 10
Гемолитическая болезнь плода и новорожденного (P55):
P55.0 - Резус – изоиммунизация плода и новорожденного
P55.1 - АВО - изоиммунизация плода и новорожденного
P55.8 - Другие формы гемолитической болезни плода и новорожденного
P55.9 - Гемолитическая болезнь плода и новорожденного неуточненная
1.5 Классификация
1.5.1 По конфликту между матерью и плодом по системе АВО и другим эритроцитарным факторам крови:
- несовместимость по системе АВО;
- несовместимость эритроцитов матери и плода по резус- фактору;
- несовместимость по редким факторам крови.
1.5.2 По клиническим проявлениям выделяют формы заболевания:
отечная (гемолитическая анемия с водянкой);
желтушная (гемолитическая анемия с желтухой);
анемическая (гемолитическая анемия без желтухи и водянки).
1.5.3 По степени тяжести желтухи в желтушной форме:
средняя тяжесть;
тяжелую степень.
1.5.4 По наличию осложнений:
билирубиновая энцефалопатия: острое поражение центральной нервной системы;
ядерная желтуха: необратимое хроническое поражение центральной нервной системы;
синдром сгущения желчи;
геморрагический синдром.
2. Диагностика
2.1 Жалобы и анамнез
- При сборе анамнеза рекомендуется обратить внимание на:
резус- принадлежность и группа крови матери;
инфекции во время беременности и родов;
наследственные заболевания (дефицит Г6ФДГ, гипотиреоз, другие редкие заболевания);
наличие желтухи у родителей;
наличие желтухи у предыдущего ребенка;
вес и гестационный возраст ребенка при рождении;
вскармливание ребенка (недостаточное вскармливание и/или рвота).
2.2 Физикальное обследование
Отечная форма ГБН
Общий отечный синдром (анасарка, асцит, гидроперикард), выраженная бледность кожи и слизистых, гепатомегалия и спленомегалия, желтуха отсутствует или слабо выражена. Возможен геморрагический синдром, развитие ДВС синдрома.
Желтушная форма ГБН
При рождении могут быть желтушно прокрашены околоплодные воды, оболочки пуповины, первородная смазка. Характерно раннее развитие желтухи, бледность кожных покровов и видимых слизистых оболочек, увеличение печени и селезенки.
Анемическая форма ГБН
На фоне бледности кожных покровов отмечают вялость, плохое сосание, тахикардию, увеличение размеров печени и селезенки, возможны приглушенность тонов сердца, систолический шум.
Осложнения ГБН
Ядерная желтуха – билирубиновая интоксикация- вялость, снижение аппетита, срыгивания, патологическое зевание, мышечная гипотония, исчезновение 2 фазы рефлекса Моро, далее возникает клиника энцефалопатии – опистотонус, «мозговой» крик, выбухание большого родничка, судороги, патологическая глазодвигательная симптоматика – симптом «заходящего солнца», нистагм. Синдром сгущения желчи – желтуха приобретает зеленоватый оттенок, печень увеличена, насыщенный цвет мочи.
2.3 Лабораторная диагностика
- Рекомендуется по Rh-фактору установление уже в первые часы жизни ребенка на основании анамнеза (прирост титра анти-D антител у Rh(–)
Всем женщинам с отрицательным резус-фактором во время беременности рекомендуется определение уровня иммунных АТ в крови в динамике .
Коментарии: ГБН по АВ0-системе, как правило, не имеет специфических признаков в первые часы после рождения.
Если кровь матери характеризуется отрицательным резус-фактором или принадлежностью к О (I) группе, новорожденному рекомендуется обязательно проводить исследование концентрации общего билирубина в пуповинной крови и определение группы и резус-фактора крови
- Групповая и резус принадлежность крови матери и ребенка.
- Общий анализ крови.
- Биохимический анализ крови (общий билирубин и фракции, альбумин, уровень глюкозы; другие параметры (фракции билирубина, кислотно-щелочное состояние (КОС), электролиты и др.) - по показаниям);
- Серологические тесты: Реакция Кумбса.
Комментарии: Прямая проба Кумбса становится положительной при наличии фиксированных антител на поверхности эритроцитов, что, как правило, наблюдается при ГБН по резус-фактору. Из-за небольшого количества фиксированных на эритроцитах антител, при ГБН по АВО чаще наблюдается слабо положительная прямая проба Кумбса в первые сутки жизни, которая уже может стать негативной через 2-3 дня после рождения.
Непрямая проба Кумбса предназначена для выявления неполных антител, присутствующих в исследуемой сыворотке. Это более чувствительный тест для выявления материнских изоантител, чем прямая проба Кумбса. Непрямая проба Кумбса может применяться в индивидуальных случаях, когда причина гемолиза неясна.
Следует помнить, что выраженность реакции Кумбса не коррелирует с тяжестью желтухи! (Уровень доказательности D)
2.4 Инструментальная диагностика
- Рекомендуется провдение УЗИ брюшной полости;
- Рекомендуется нейросонография.
2.5 Иная диагностика
- Рекомендуется провести лабораторное ииследование крови:
кровь на ИФА (на наличие инфекции);
кровь на ПЦР (на наличие инфекции);
коагулограмма;
бактериологическое исследование крови.
3. Лечение
3.1 Консервативное лечение
Комментарии: Особенности проведения ФТ при ГБН:
Возможно применение как стандартных ламп, так и фиброоптической и светодиодной ФТ, целесообразно комбинировать несколько методов ФТ;
Источник света располагается на расстоянии 50 см над ребенком. Для усиления эффекта фототерапии лампа может быть приближена на расстояние 10-20 см от ребенка при постоянном наблюдении медицинского персонала и контроле температуры тела ;
Проведение фототерапии при ГБН (особенно у детей с риском ОЗПК) должно выполняться в непрерывном режиме;
Поверхность тела ребенка на фоне ФТ должна быть максимально открыта. Подгузник может быть оставлен на месте;
Глаза и половые органы должны быть защищены светонепроницаемым материалом;
Суточный объем жидкости, который ребенок получает энтерально или парентерально, необходимо увеличить на 10-20% по сравнению с физиологической потребностью ребенка;
Спустя 12 часов после окончания фототерапии необходимо выполнить контрольное исследование билирубина;
Фототерапия проводится до, во время (при помощи фиброоптической системы) и после операции заменного переливания крови.
Рекомендуется внутривенное введение иммуноглобулина человека нормального. Высокие дозы стандартных иммуноглобулинов блокируют Fc-рецепторы клеток ретикуло-эндотелиальной системы и тем самым позволяют снизить гемолиз и, следовательно, уровень билирубина, что в свою очередь уменьшает число ОЗПК .
Комментарии: Препараты иммуноглобулина человеческого новорожденным с ГБН вводятся по следующей схеме:
в первые часы жизни новорожденного внутривенно медленно (по возможности, в течение 2 часов), но с обязательным соблюдением требований инструкции к лекарственному препарату;
доза? 0,5-1,0 г/кг (в среднем 0,8 г/кг)*
*В случае назначения дозы иммуноглобулина, превышающей указанную в инструкции к препарату, необходимо как можно подробнее обосновать данное действие в истории болезни и оформить коллегиальное разрешение на проведение ребенку терапии «Off-label». Применение терапии «вне инструкции» («off-label») также требует обязательного оформления добровольного информированного согласия законного представителя пациента, в котором подробно разъясняются особенность применения такой терапии, возможные риски и побочные явления, а также разъясняется право отказаться от проведения терапии «off-label»;
повторное введение иммуноглобулина при необходимости осуществляется через 12 часов от предыдущего;
введение иммуноглобулина при ГБН возможно в течение первых 3 суток жизни.
Комментарии: Исключение составляют случаи, когда грудного молока недостаточно, чтобы увеличить суточный объем на 10-20%. Если состояние ребенка не позволяет увеличить объем жидкости энтерально, только тогда проводится инфузионная терапия.
Введение альбумина человека. Доказательств того, что инфузия альбумин человека увеличивает долгосрочные исходы у детей с тяжелой гипербилирубинемией нет, поэтому его рутинное применение не рекомендуется .
Фенобарбитал** – эффект при ГБН не доказан, применение не допустимо .
Другие медикаментозные средства (препараты группы гепатопротекторов) – применение при ГБН не доказано и не допустимо.
3.2 Хирургическое лечение
Комментарии: Показания для ОЗПК:
в случае появления клинических симптомов острой билирубиновой энцефалопатии (мышечный гипертонус, опистотонус, лихорадка, «мозговой» крик) заменое переливание крови проводится независимо от уровня билирубина;
при ГБН, вызванной изолированным резус-конфликтом используется Rh- отрицательная одногруппная с кровью ребенка ЭМ и СЗП по возможности АВ (IV) группы крови в соотношении ЭМ к СЗП - 2:1;
при ГБН, вызванной изолированным групповым конфликтом, используется ЭМ первой (I) группы, совпадающая с резус-принадлежностью эритроцитов ребенка и одногруппная или АВ (IV) группы СЗП в соотношении 2:1;
при несовместимости крови матери и крови ребенка по редким факторам необходимо использовать кровь от индивидуально подобранных доноров.
При ГБН используют только свежеприготовленную ЭМ (срок хранения не более 72 часов);
ОЗПК проводится в асептических условиях в отделении интенсивной терапии или операционной;
Во время операции должен быть обеспечен мониторный контроль за частотой сердцебиений, дыхания, артериальным давлением, насыщением гемоглобина кислородом, температурой тела. Перед началом операции пациенту вводится назогастральный зонд;
Переливание производят через пупочную вену с помощью поливинилового катетера (№ 6, 8, 10). Глубина введения катетера зависит от массы тела пациента (не более 7 см.).
Расчет объема для ОЗПК
V общий = m?ОЦК?2, где V- объем, m- масса тела в кг,
ОЦК – для недоношенных – 100-110 мл/кг, для доношенных – 80-90 мл/кг.
Пример: ребенок массой тела 3 кг.
Общий объем (V общ.) = 3?85?2 = 510 мл
Абсолютный объем эритроцитов (V абс.), необходимый для получения Ht 50% V общий: 2 = 510: 2 = 255 мл
Фактический объем ЭМ
(V эр.массы) = Vабс: 0,7 (примерный Ht эритроцитов) = 255: 0,7 = 364 мл
Фактический объем СЗП = V общ. - V эр. Массы = 510 – 364 = 146 мл
Вначале через катетер выпускают 10 мл крови, которую используют для определения концентрации билирубина. Затем вводят такой же объем донорской крови со скоростью 3-4 мл/мин.
Введение и выведение крови чередуются объемом 20 мл у доношенных и 10 мл у недоношенных детей.
Объем одной эксфузии-инфузии не должен превышать 5-10% ОЦК. Общая продолжительность операции составляет около 2-х часов.
После операции провести ОАМ и через два часа по окончании трансфузии рекомендуется определить концентрацию глюкозы в крови.
Об эффективности проведенной ОЗПК свидетельствует более, чем двукратное снижение концентрации билирубина в конце операции.
4. Реабилитация
- Рекомендуется проведение реабилитационных мероприятий:
неонатальный уход;
исключительно грудное вскармливание;
медицинский отвод от профилактических прививок на 1 месяц.
5. Профилактика и диспансерное наблюдение
5.1 Профилактика
Рекомендована профилактика Rh-иммунизации после родов Rh-отрицательным родильницам, не имеющим анти-резусных антител, родивших резус-положительного ребенка. Выполняется в первые 72 часа после родов путем введения 300 мкг анти-Д(Rh)-иммуноглобулина .
- Рекомендовано:
- наблюдение врача-педиатра участкового, врача общей практики;
- каждый месяц контроль ОАК;
- в 6 месяцев детям после ОЗПК – кровь на ВИЧ;
- вопрос о профилактических прививках решают после 6 месяцев жизни.
6. Дополнительная информация, влияющая на течение и исход заболевания
Дополнительные факторы, повышающие риск развития билирубиновой энцефалопатии:
- Факторы, повышающие проницаемость ГЭБ для билирубина: гиперосмолярность крови, ацидоз, кровоизлияния в мозг, нейроинфекции, артериальная гипотензия.
- Факторы, повышающие чувствительность нейронов головного мозга к токсическому действию неконъюгированного билирубина: недоношенность, тяжелая асфиксия, голодание, гипогликемия, анемия.
- Факторы, снижающие способность альбумина крови прочно связывать неконъюгированный билирубин: недоношенность, гипоальбуминемия, инфекция, ацидоз, гипоксия, повышение уровня неэстерифицированных жирных кислот в крови, использование сульфаниламидов, фуросемида, фенитоина, диазепама, индометацина, салицилатов, полусинтетических пеницилинов, цефалоспоринов.
Критерии оценки качества медицинской помощи
|
Критерии качества |
Уровень достоверности доказательств |
||
|
Выполнено исследование уровня общего билирубина и уровня общего гемоглобина в пуповинной крови у новорожденного при рождении (при отрицательном резус факторе и/или группы крови 0(I) у матери) |
|||
|
Выполнено определение основных групп крови (A, B, 0) и определение резус-принадлежности у новорожденного в пуповинной крови при рождении |
|||
|
Выполнен прямой антиглобулиновый тест (прямая проба Кумбса) и/или непрямой антиглобулиновый тест (тест Кумбса) |
|||
|
Выполнено повторное исследование уровня общего билирубина и определен почасовой прирост общего билирубина не позднее 6 часов и 12 часов от момента рождения |
|||
|
Выполнен общий (клинический) анализ крови с определением количества ретикулоцитов7% |
|||
|
Выполнена фототерапия кожи и/или операция заменного переливания крови после оценки уровня общего билирубина в зависимости от массы тела при рождении (при наличии показаний) |
1 | А | |
|
Выполнена операция частичного заменного перелевания крови не позднее 3 часов от момента рождения (при отечной форме гемолитической болезни) |
Список литературы
- Неонатология. Национальное руководство. Краткое издание / под ред. акад. РАМН Н.Н. Володина. ? М. : ГЭОТАР-Медиа, 2013. ? 896 с.
- Новые технологии в диагностике, лечении и профилактике гемолитической болезни плода и новорожденного, Коноплянников А.Г. Автореферат на соискание ученой степени доктора медицинских наук, Москва 2009
- Отечная форма гемолитической болезни новорожденных (диагностика, лечение, отдаленные результаты), Чистозвонова Е.А. Автореферат на соискание ученой степени кандидата медицинских наук, Москва 2004
- Приказ Минздрава России от 1 ноября 2012 г. N 572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)».
- Приказ Минздрава России от 15 ноября 2012 года N 921н «Об утверждении Порядка оказания медицинской помощи по профилю «неонатология».
- Приказ Минздрава России от 2 апреля 2013 г. N 183н «Об утверждении правил клинического использования донорской крови и (или) ее компонентов».
- Шабалов Н.П. Неонатология / Н.П.Шабалов. ? 5-е изд., испр. и доп., в 2 томах. ? М.: МЕДпресс-информ, 2009. ? 1504 с.
- ABM Clinical protocol 22: Guidelines for management of jaundice in the breastfeeding infant equal to or greater than 35 weeks gestation // Breastfeeding medicine. ? 2010. ? Vol. 5. ? N 2. ? P. 87-93.
- Alcock G.S., Liley H. Immunoglobulin infusion for isoimmune haemolytic jaundice in neonates (Cochrane Review). In: The Cochrane Library, Issue 2, 2004. Chichester, UK: John Wiley & Sons, Ltd.
- Altunyurt S., Okyay E., Saatli B., Canbahishov T., Demir N., Ozkan H. Neonatal outcome of fetuses receiving intrauterine transfusion for severe hydrops complicated by Rhesus hemolytic disease // Int. J. Gynaecol. Obstet. ? 2012. ? Vol. 117. ? N 2. ? P. 153-156.
- Barrington K.J., Sankaran K. Canadian Paediatric Society Fetus and Newborn Committee Abridged version // Paediatr Child Health. ? 2007. ? Vol. 12. ? P. 1-12.
- Buonocore G.,Bracci R., Weindling M. Neonatology: A Practical Approach to Neonatal Management, 2012
- Christensen RD, Henry E. Hereditary spherocytosis in neonates with hyperbilirubinemia // Pediatrics. ? 2010. ? Vol. 125. ? N 1. ? P. 120-125.
- Gleason C.A., Devaskar S.U. Avery’s diseases of the newborn // 9th Ed. Elsevier Saunders. ? 2011. ? 1520 p.
- Gomella T.L. Neonatology: Management, Procedures, On-Call Problems, Diseases, and Drugs // 7th edition; Medical Publishing Division. ? 2013. ? 1113 p.
- Hudon L., Moise K.J.Jr., Hegemier S.E., et al. Long-term neurodevelopmental outcome after intrauterine transfusion for the treatment of fetal hemolytic disease // Am J Obstet Gynecol. ? 1998. ? Vol. 179. ? N 4. ? Р. 858-863.
- Kaplan M., Na"amad M., Kenan A., et al. Failure to predict hemolysis and hyperbilirubinemia by IgG subclass in blood group A or B infants born to group O mothers // Pediatrics. ? 2009. ? Vol. 123. ? N 1. ? e132-137.
- Maisels M.J.,Watchoko J.F. Neonatology: A Practical Approach to Neonatal Management/ Treatmen of Hyperbilirubinemia- 2012- P 629
- Management of Hyperbilirubinemia in the Newborn Infant 35 or More Weeks of Gestation // Pediatrics. ? 2004. ? Vol. 114. ? P. 297-316.
- Mary Beth Ross, Pedro de Alarcon. Hemoliytic Disease of Fetus and Newborn. NeoReviews Vol.14 No.2 February 2013
- Matthews D.C., Glader B. Erythrocyte disorders in infancy // In: Avery’s diseases of the newborn. Ninth edition. Elsevier-Saunders. ? 2012. ? P. 1087-1092.
- Miqdad A.M., Abdelbasit O.B., Shaheed M.M., Seidahmed M.Z., Abomelha A.M., Arcala O.P. Intravenous immunoglobulin G (IVIG) therapy for significant hyperbilirubinemia in ABO hemolytic disease of the newborn // J Matern Fetal Neonatal Med. ? 2004. ? Vol. 16. ? P. 163-166.
- Moise K.J. Jr. Management of Rhesus alloimmunization in pregnancy // Obstet Gynecol. ? 2008. ? Vol. 112. ? P. 164-176.
- Smits-Wintjens V.E.H.J., Walther F.J., Lopriore E. Rhesus haemolytic disease of the newborn: Postnatal management, associated morbidity and long-term outcome // Seminars in Fetal & Neonatal Medicine. ? 2008. ? Vol. 13. ? P. 265-271.
- Steiner L.A., Bizzarro M.J., Ehrenkranz R.A., Gallagher P.G. A decline in the frequency of neonatal exchange transfusions and its effect on exchange-related morbidity and mortality // Pediatrics. ? 2007. ? Vol. 120. ? N 1. ? Р. 27-32.
- Wagle S., Deshpande P.G., Itani O., Windle M.L., Clark D.A., Wagner C.l. Rosenkrantz T. Hemolytic Disease of Newborn. Updated: Sep 26, 2014. http://emedicine.medscape.com/article/974349
- Oxford handbook of Neonatology Ed. Fox G., Hoque N., Watts T // Oxford, New York, Oxford University Press, 2010. - 523.
Приложение А1. Состав рабочей группы
Антонов А.Г. ?
Аронскинд Е.В. ?
Байбарина Е.Н. ?
Володин Н.Н. ? д.м.н., академик РАН, Президент Российской ассоциации специалистов перинатальной медицины, ФГБУ «Федеральный научный клинический центр детской гематологии, онкологии и иммунологии имени Дмитрия Рогачева» Минздрава России.
Дегтярев Д.Н. ?
Дегтярева А.В. ?
Ковтун О.П. ?
Мухаметшин Ф.Г. ?
Паршикова О.В. ?
Врач -Неонатология;
Врач-Анестезиология-реаниматология;
Врач-Педиатрия.
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств: доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных MEDLINE и EMBASE. Глубина поиска составляла 25 лет.
Методы, использованные для оценки качества и силы доказательств:
консенсус экспертов;
Таблица П1 – Уровни достоверности доказательств в соответствии с международными критериями
Таблица П2 – Уровни убедительности рекомендаций
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Экономический анализ:
анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Внешняя экспертная оценка;
Внутренняя экспертная оценка.
Приложение А3. Связанные документы
Международная классификация болезней, травм и состояний, влияющих на здоровье, 10-го пересмотра (МКБ-10) (Всемирная организация здравоохранения) 1994.
Номенклатура медицинских услуг (Министерство здравоохранения и социального развития Российской Федерации) 2011.
Федеральный закон «Об основах охраны здоровья граждан в Российской Федерации» от 21.11.2011 № 323 Ф3.
Перечень жизненно необходимых и важнейших лекарственных препаратов на 2016 г. (Распоряжение Правительства РФ от 26.12.2015 № 2724-р.)
Порядок оказания медицинской помощи по профилю «неонатология» (Приказ Минздрава России от 15 ноября 2012 г. N 921н).
Приложение Б. Алгоритмы ведения пациента
Тактика ведения детей с ГБН в возрасте более 24 часов жизни:
зависит от абсолютных значений билирубина (табл. 1) или динамики этих показателей.
при появлении желтухи в течение первых 24 часов жизни – неотложное исследование ОБ, дальнейшая тактика ведения зависит от величины почасового прироста билирубина;
заказать необходимые препараты крови (плазма + эрмасса), стабилизировать жизненно важные функции организма.